Заказать звонок
СБ - ВС: с 08:00 - 18:00
пр. Комсомольский, 32
Информация о беременности
Информация о беременности
Прегравидарная подготовка (от лат. gravida — беременная, pre — предшествующий) — комплекс диагностических, профилактических и лечебных мероприятий, направленных на оценку состояния здоровья и подготовку половых партнёров к зачатию, последующему вынашиванию беременности и рождению здорового ребёнка; обеспечение оптимального уровня их физической и психологической готовности к наступлению беременности на основе оценки факторов риска (медицинских, социально-экономических, культурных и др.) и проведение мероприятий по уменьшению или устранению их воздействия.
Каждая семья мечтает иметь здоровых детей. Однако не все знают, в какой степени здоровье их будущего ребёнка зависит от правильного планирования семьи, состояния здоровья родителей, их образа жизни. Нередко беременность возникает случайно, в таких случаях зачатие зачастую происходит на неблагоприятном фоне (алкогольное опьянение, острое заболевание, обострение хронического заболевания, прием лекарственных препаратов, нежелательных при беременности), что может привести к прерыванию беременности и другим осложнениям беременности и родов, рождению ослабленных, больных и даже неполноценных детей. Для рождения здорового потомства супружеской паре необходимо проведение прегравидарной подготовки.
Оптимальный возраст для беременности и родов – 18-35 лет. Данный период является периодом расцвета детородной функции женщины, когда гормональный фон оптимален для зачатия, нормального течения беременности и родов, что способствует рождению здоровых детей.
Прегравидарная подготовка представляет собой комплекс мероприятий, направленных на определение уровня репродуктивного здоровья с целью улучшения исходов беременности для матери и ребенка. Прегравидарную подготовку необходимо начинать за полгода или лучше за год до предполагаемого момента зачатия. Прегравидарная подготовка предполагает следующее:
1.Медико-генетическое консультирование у врача-генетика в следующих случаях:
- наличие в семье или близких родственников врождённых пороков развития;
- привычное невынашивание, мертворождение в анамнезе женщины, рождение детей с гипотрофией, низкой массой тела, осложненное течение предыдущей беременности;
- эндокринопатии; хроническая соматическая патология у одного из супругов;
- работа хотя бы одного из супругов в условиях контакта с производственными вредностями.
Перед планированием беременности женщина обязательно должна пройти обследование у врача-акушера-гинеколога, а мужчина – у врача-уролога с целью выявления и лечения заболеваний мочеполовой системы.
3.Обоим родителям за 2-3 месяца до предполагаемого зачатия необходимо провести лечение и других хронических заболеваний, если таковые имеются (том числе санацию полости рта), а также пройти общеклиническое обследование (группа крови, резус-фактор, клинический анализ крови, общий анализ мочи, минимальный профиль биохимии, коагулограмма, сифилис, ВИЧ, маркеры гепатитов В и С).
4.Недопустимо в период, предшествующий зачатию ребёнка и до 16 недель беременности, а лучше в течение всей беременности, контактировать с больными вирусной и бактериальной инфекцией (особенно краснухой, ветряной оспой, вирусным гепатитом, корью, скарлатиной), больными животными.
5.Следует избегать зачатия ребёнка в состоянии алкогольного опьянения, неблагоприятно влияет на будущего малыша курение, поэтому при планировании беременности, до зачатия, необходимо отказаться за 2-3 месяца от употребления алкоголя и курения.
6.Катастрофически негативно на состояние здоровья будущего малыша влияет употребление наркотиков хотя бы одним из супругов, и в особенности женщиной. Беременность, как правило, заканчивается выкидышем, рождением мёртвого ребёнка, слабых и умственно отсталых детей. Кроме того, употребление инъекционных наркотиков дополнительно таит в себе крайне высокую опасность внутриутробного заражения ребёнка сифилисом, вирусным гепатитом, СПИДом и другими заболеваниями, предающиеся потомству.
7.Рентгеновское, физиотерапевтическое лечение, медикаментозная терапия также негативно влияют на состояние здоровья будущего ребёнка (возможно развитие врожденных пороков развития). Данные факторы необходимо исключить не менее чем за 2-3 месяца до предполагаемого зачатия.
8.Пациенткам с соматическими заболеваниями необходимо провести дополнительные лечебно-профилактические мероприятия по предотвращению или минимизации их негативного влияния на планируемую беременность и вынашивание беременности, таких как: -токсикозы беременных, особенно II половины беременности, течение некоторых соматических патологий приводит к серьезным осложнениям для матери и дитя; -нарушение внутриутробного развития плода (гипоксия, низкая масса плода, задержка внутриутробного развития); -усугубления заболевания, что может привести к прерыванию беременности по медицинским показания.
8.1.Нормализация массы тела имеет большое значение при планировании беременности. Индекс массы тела рассчитывается по формуле: вес (кг)/ рост (м²). Нормальным соответствием между массой человека и его ростом, это когда индекс равен 18–25 кг/ м². Избыток жировой ткани способствует выраженным гормональным нарушениям в организме женщины, приводит к гипертонической болезни, преждевременным родам, рождение детей с низкой массой тела, задержке внутриутробного развития плода и тд.
8.2.Коррекция заболеваний щитовидной железы при планировании беременности. От состояния щитовидной железы и вырабатываемых ею гормонов во многом зависит успешность зачатия и беременность. От качества вырабатываемых щитовидной железой гормонов зависит физическое развитие будущего малыша и уровень интеллекта. Именно поэтому, в период планирования беременности первая задача женщины сдать анализы для определения гормонального уровня щитовидной железы и сделать ультразвуковое исследование, для того чтобы определить нормально ли функционирует данный орган.
8.3.Сахарный диабет, гипертоническая болезнь, заболевания почек и печени – это повод посетить соответствующих врачей-специалистов (терапевта, уролога, эндокринолога и др.) перед планированием беременности. Порой требуется скорректировать дозу или кратность приема таблеток. Некоторые препараты, необходимые при таких заболеваниях, нужно заменить на более безопасные для плода. Если по каким-то причинам болезнь в настоящий момент не скомпенсирована (высокий уровень глюкозы, нестабильное артериальное давление т.д.), лучше отложить наступление беременности до выяснения причин декомпенсации.
9.Перед зачатием необходимо не менее чем за три месяца начать принимать поливитамины с фолиевой кислотой (не менее 400 мкг в сутки), что значительно снижает риск рождения детей с патологией сердца, сосудов и нервной системы. Прием данных поливитаминов желательно продолжить на протяжении всей беременности и во время лактации.
10.Для женщин с привычным невынашиванием беременности (2 и более выкидыша, и/или замершие беременности) перед планированием беременности обязательно необходимо сдать анализы на: уровень гомоцистеина, D-димера, волчаночного антикоагулянта, антител к фосфолипидам, антител к β-ХГЧ, на агрегацию тромбоцитов, а при назначении врача – на HLA совместимость супругов, наследственные нарушения свертывающей системы крови. При выявлении патологии – необходима обязательная коррекция до наступления беременности, так как без лечения и последующие беременности осложнятся замершей беременностью, самопроизвольным выкидышем, задержкой развития плода, преждевременными родами.
11.Ваша ранняя постановка на диспансерный учет в женской консультации по месту прикрепления по поводу беременности. Это необходимо для ведения беременности, начиная с ранних сроков, с учетом выявленных факторов риска осложнений наступившей беременности. Чем раньше будут выявлены факторы осложнения беременности, тем быстрее начнется их профилактика и вероятность течения беременности без осложнений выше.
Тошнота и рвота наблюдаются в каждой 3-й беременности. В 90% случаев тошнота и рвота беременных являются физиологическим признаком беременности, в 10% – осложнением беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход.
Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности. Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод.
Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений . Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю. Они сопровождаются хотя бы одним из следующих признаков: чувством неполного опорожнения кишечника, небольшим количеством и плотной консистенцией кала, натуживанием не менее четверти времени дефекации. Причинами развития запоров при беременности являются повышение концентрации прогестерона, снижение концентрации мотилина и изменение кровоснабжения и нейрогуморальной регуляции работы кишечника.
Примерно 8-10% женщин заболевают геморроем во время каждой беременности . Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
Варикозная болезнь развивается у 20-40% беременных женщин. Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ.
Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности . Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
Распространенность боли в лобке во время беременности составляет 0,03- 3%, и возникает, как правило, на поздних сроках беременности.
Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
Организация питания в перинатальный период направлена на поддержание здоровья женщины, обеспечение гармоничного развития малыша. Главный инструмент в достижении цели — ответственное отношение будущей мамы к своему ежедневному рациону. Неграмотное питание во время беременности оборачивается нутритивным дефицитом. Это приводит к возникновению внутриутробных патологий, осложнению гестации, повышает шансы на развитие у ребенка аутоиммунных реакций, активацию неблагополучной генетики (наследственной предрасположенности к заболеваниям).
Причинами нутритивного дисбаланса в организме беременной женщины становятся:
- Дефицит и профицит калорий. Низкая энергетическая ценность рациона заставляет организм младенца включать механизм форсированного усвоения всего, что съедает мама. Нутригенетики утверждают, что привычка кушать все подряд сохраняется после рождения, угрожая ожирением. На женском организме недостаток калорий отражается слабостью мышц маточной мускулатуры. Возникает опасность невынашивания плода. Избыток калорий приводит к набору лишнего веса, а это — нагрузка на суставы, сосуды, риск развития гестационного сахарного диабета, гипертонии, варикоза.
- Нехватка витаминов. Гиповитаминоз при беременности — прямая угроза жизни и здоровью ребенка. Дефицит витаминов А, Е замедляет рост плода, провоцирует преждевременное родоразрешение. Недостаток В1, В9 вызывает дефекты развития нервной системы. Недобор витамина D — причина неонатального рахита, нарушения зрения. Следствием гиповитаминоза В2 становятся пороки сердца, расщепление твѐрдого нѐба, деформация рук и ног новорожденного.
- Недостаток минеральных веществ. Микроэлементы участвуют в эмбриональном развитии не меньше, чем витамины. Дефицит меди приводит к снижению иммунного статуса у мамы и ребенка, кальция, фосфора — к деминерализации костной ткани плода, йода — к задержке нервно-психического развития малыша, железа — к железодефицитной анемии у беременной, угрозе выкидыша, магния — к преждевременным родам, развитию аритмии у матери, цинка — к замедленному росту эмбриона.
Правильно питаться — значит обеспечить ребенку стабильный рост и развитие, защитить себя от перинатальных рисков и осложненных родов. Беременной нужно кушать не «за двоих», а «для двоих».
Примерная витаминно-минеральная норма в сутки (в мг)
Минералы
- кальций – 1200
- фосфор – 700
- магний – 360
- йод – 200
- цинк – 15
- железо – 30
- медь — 2-3
Витамины
- ретинол (А) — 1,2
- тиамин (В1) — 1,8
- пиридоксин (В6) — 2,1
- фолиевая к-та (В9) — 400 мкг
- токоферол (Е) – 10
- эргокальциферол (D) — 500МЕ
- аскорбинка (С) – 100
- Для профилактики витаминно-минерального дефицита питание рекомендуется дополнить приемом специальных витаминов для беременных.
Что нельзя есть и пить?
В правильно составленном рационе беременной нет места вредным продуктам. На протяжении всего перинатального периода в черный список заносятся:
- фаст-фуд;
- ароматизированные снеки;
- острые соусы;
- копчености;
- продукты, содержащие много консервантов;
- спиртные напитки.
Будущей маме рекомендуется ограничить употребление колбасных и кондитерских изделий, сладкой выпечки. Также нужно с осторожностью относиться к цитрусовым фруктам, клубнике, грибам, кофе. Из продуктовой корзины желательно исключить пакетированные соки, бутилированный чай, сладкие коктейли, газировку.
Соблюдать диету тяжело, но необходимо. Это поможет минимизировать вредное влияние на плод, сохранить беременность, улучшить самочувствие, избежать набора веса, развития гестационных осложнений — преэклампсии, пиелонефрита, диабета.
Что полезно есть во время беременности?
Не стоит огорчаться из-за вынужденных ограничений в питании. В списке полезных продуктов немало вкусностей:
- йогурты, ряженка, сыры, творог;
- морепродукты, рыба, мясо;
- фрукты, ягоды, орешки, овощи.
Подключив фантазию и поварские навыки, из этих продуктов можно приготовить разные полезные блюда. Во время беременности у женщины нередко открываются такие кулинарные таланты, о которых она даже не подозревала. Правила диеты Принципы построения диеты в перинатальный период немногим отличаются от общих правил здорового питания. Ведь беременность — не болезнь.
Организация правильного рациона включает:
- Отказ от вредной еды и напитков. Канцерогены, консерванты, ароматизаторы, усилители вкуса, алкоголь повышают перинатальные риски.
- Контроль КБЖУ. Помогает поддерживать стабильный вес, нутритивный баланс.
- Ежедневное употребление полезных продуктов, содержащих белок, минералы, витамины. Эти вещества необходимы для развития плода, сохранения здоровья матери.
- Соблюдение питьевого режима (1,5-2 л в день). Чистая вода обеспечивает нормальный кровоток, регулирует работу мочевыделительных органов, кишечника.
- Дробное питание: 5-6 раз в день с интервалом 3-4 часа. Такой график помогает не переедать, правильно усваивать полезные вещества.
- Кулинарная обработка продуктов здоровыми способами. Приготовление блюд с помощью варки, тушения, запекания позволяет уменьшить калорийность, снизить нагрузку на органы пищеварения, избавиться от тошноты, изжоги.
- Ограничение соли. Небольшой дефицит соли во время беременности уменьшает нагрузку на почки и сердечную мышцу, предупреждает появление отечности.
- Лимит на быстрые углеводы. Из сладких продуктов организм получает глюкозу — основной источник энергии, поэтому совсем отказываться от них нельзя. Но чрезмерное увлечение кондитерскими изделиями приводит к сбою метаболизма, ожирению, развитию инсулинорезистентности.
- Ведение дневника питания.
- рвота > 5 раз в сутки
- потеря массы тела > 3 кг за 1-1,5 недели,
- повышение артериального давления> 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами
- сильная головная боль
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка)
- отек лица, рук и ног
- появление кровянистых или обильных жидких выделений из половых путей
- лихорадка более 37,5С
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
- Лабораторные исследования
- Рекомендовано направлять беременную пациентку на исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека-1/2 (далее – ВИЧ) и антигена p24 (Human immunode ciency virus HIV 1/2 + Agp24) в крови при 1-м визите и в 3-м триместре беременности
Раннее обследование и выявление инфекции способствует своевременной терапии и предотвращению инфицирования плода. Повторное обследование в 3-м триместре лучше проводить до 36 недель беременности. При выявлении инфекции беременная женщина должна быть направлена в Центр по профилактике и борьбе со СПИДом и инфекционными заболеваниями для подтверждения/исключения диагноза. - Рекомендовано направлять беременную пациентку на определение антител к поверхностному антигену (HBsAg) вируса гепатита В (Hepatitis В virus) в крови или определение антигена (HbsAg) вируса гепатита В (Hepatitis В virus) в крови при 1-м визите и в 3-м триместре беременности.
Обследование и выявление инфекции способствует проведению постнатальной профилактики передачи вируса новорожденному. При выявлении инфекции беременная женщина должна быть направлена на консультацию к врачу-инфекционисту для подтверждения/исключения диагноза. - Рекомендовано направлять беременную пациентку на определение суммарных антител классов М и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита С (Hepatitis С virus) в крови при 1-м визите и в 3-м триместре беременности.
При выявлении инфекции беременная женщина должна быть направлена на консультацию к врачу-инфекционисту для подтверждения/исключения диагноза. - Рекомендовано направлять беременную пациентку на определение антител к бледной трепонеме (Treponema pallidum) в крови при 1-м визите и в 3-м триместре беременности (42,43).
Обследование и своевременно проведенное лечение сифилиса способствует лучшим исходам беременности. При выявлении инфекции беременная женщина должна быть направлена на консультацию к врачу-дерматовенерологу для подтверждения/ исключения диагноза. - Рекомендовано направлять беременную пациентку на определение антител класса G (IgG) и класса M (IgM) к вирусу краснухи (Rubella virus) в крови однократно при 1-м визите в 1-м или 2-м триместрах беременности (44).
Обследование на ранних сроках беременности позволяет выявить серонегативных пациенток и информировать их о возможности инфицирования. При отсутствии или недостаточном уровне иммуноглобулинов класса G к вирусу краснухи пациентка должна быть информирована о риске инфицирования краснухой во время беременности. - Рекомендовано направлять беременную пациентку на определение антигена стрептококка группы В (S. agalactiae) в отделяемом цервикального канала в 35-37 недель беременности.
Обследование на носительство стрептококка группы В и последующая терапия во время беременности приводит к уменьшению колонизации стрептококком родовых путей женщин и рождению детей с признаками внутриутробной инфекции. При положительном результате исследования пациенткам назначается антибиотикопрофилактика в родах. - Рекомендовано направлять беременную пациентку на микроскопическое исследование влагалищных мазков при 1-м визите и в 3-м триместре беременности, включая микроскопическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae), микроскопическое исследование отделяемого женских половых органов на трихомонады (Trichomonas vaginalis), микроскопическое исследование влагалищного отделяемого на дрожжевые грибы.
- Рекомендовано направлять беременную пациентку на микробиологическое (культуральное) исследование средней порции мочи на бактериальные патогены однократно на выявление бессимптомной бактериурии при 1-м. Раннее выявление бактериурии и проведение терапии снижает риск развития пиелонефрита, преждевременных родов (ПР) и задержки роста плода (ЗРП).
- Рекомендовано направлять беременную пациентку на определение основных групп по системе AB0 и антигена D системы Резус (резусфактор) однократно при 1-м визите
- Рекомендовано направлять резус-отрицательную беременную пациентку на определение антирезусных антител при 1-м визите, затем при отсутствии антител в 18-20 недель беременности и в 28 недель беременности.
- Рекомендовано направлять беременную пациентку на проведение общего (клинического) анализа крови при 1-м визите, во 2-м и в 3-м триместре беременности.
Раннее обследование и выявление анемии способствует своевременной терапии и снижению риска негативных перинатальных исходов. Нормальный уровень гемоглобина в 1-м триместре составляет ≥110 г/л, в 3-м триместре – ≥105 г/л. Для подтверждения латентного дефицита железа может быть рекомендовано определение сывороточного ферритина, как наиболее точного показателя определения уровня железа - Рекомендовано направлять беременную пациентку на проведение биохимического общетерапевтического анализа крови при 1-м визите и в 3-м триместре беременности .
- Рекомендовано направлять беременную пациентку на определение нарушения углеводного обмена при 1-м визите и в 24-26 недель беременности.
Определение нарушения углеводного обмена включает определение уровня глюкозы или гликированного гемоглобина (HbA1c) в венозной крови натощак. Для беременной женщины нормальное значение глюкозы натощак составляет <5,1 ммоль/л, уровня HbA1c – <6,5% - Рекомендовано направлять беременную пациентку на проведение перорального глюкозотолерантного теста (ПГТТ) с 75 г глюкозы в 24-28 недель беременности в случае, если у нее не было выявлено нарушение углеводного обмена.
- Рекомендовано направлять беременную пациентку группы высокого риска гестационного сахарного диабета (ГСД) на проведение ПГТТ с 75 г глюкозы при 1-м визите в случае, если у нее не было выявлено нарушение углеводного обмена .
- Рекомендовано направлять беременную пациентку на проведение коагулограммы (ориентировочного исследования системы гемостаза) при 1-м визите и перед родами (принято в отечественной практике, не имеет доказательной базы).
- Рекомендовано направлять беременную пациентку на исследование уровня тиреотропного гормона (ТТГ) в крови однократно при 1-м визите
Определение уровня ТТГ проводится с целью раннего выявления и терапии гипотиреоза Референсное значение уровня ТТГ у беременной женщины составляет <3,0 МЕ/мл. - Рекомендовано направлять беременную пациентку на проведение общего (клинического) анализа мочи при 1-м визите, во 2-м и в 3-м триместре беременности.
- Рекомендовано после 22 недель беременности во время каждого визита беременной пациентки определять белок в моче с помощью специальных индикаторных полосок.
- Рекомендовано направлять беременную пациентку на проведение цитологического исследования микропрепарата шейки матки (мазка с поверхности шейки матки и цервикального канала) при 1-м визите во время беременности.
- Инструментальные диагностические исследования
- Рекомендовано провести беременной пациентке измерение размеров таза (пельвиометрию) в 3-м триместре. Измерение размеров таза проводится для определения акушерской тактики при родоразрешении.
- Рекомендовано направлять беременную пациентку на проведение УЗИ плода при сроке беременности 11-136 недель в медицинскую организацию, осуществляющую экспертный уровень пренатальной диагностики, для определения срока беременности, проведения скрининга 1-го триместра , диагностики многоплодной беременности .
- Рекомендовано направлять беременную пациентку в 18-206 неделю беременности на проведение УЗИ плода (УЗ скрининга 2-го триместра) для оценки роста плода, диагностики ранних форм ЗРП, исключения врожденных аномалий развития, оценки экстра эмбриональных структур.
Дополнительные УЗИ во 2-м триместре беременности могут быть назначены при отсутствии или нарушении ЧСС плода (тахикардия, брадикардия, аритмия) во время аускультации ЧСС плода.
Дополнительные УЗИ в 3-м триместре беременности (после 34-36 недель) могут быть назначены для уточнения при подозрении на неправильное положение или предлежание плода, при отсутствии или нарушении ЧСС плода (тахикардия, брадикардия, аритмия) во время аускультации ЧСС плода, при несоответствии размеров матки и срока беременности. - Рекомендовано направлять беременную пациентку группы высокого риска позднего выкидыша и ПР на проведение УЗИ шейки матки (УЗцервикометрии) с 15-16 до 24 недель беременности с кратностью 1 раз в 1-2 недели.
- Рекомендовано направлять беременную пациентку группы высокого риска акушерских и перинатальных осложнений (ПЭ, ПР, ЗРП) на проведение ультразвуковой допплерографии маточно-плацентарного кровотока во время 2-го УЗИ (при сроке беременности 18-206 недель), и в 3-м триместре беременности (при сроке беременности 30-34 недели
- Рекомендовано направлять беременную пациентку на проведение кардиотокографии (КТГ) плода с 33 недель беременности с кратностью 1 раз в 2 недели.
Иные диагностические исследования - Рекомендовано направлять беременную пациентку на консультацию к врачу-терапевту и врачу-стоматологу при 1-м визите и в 3-м триместре беременности, к врачу-офтальмологу при 1-м визите).
- Рекомендовано направлять беременную пациентку на медикогенетическое консультирование при выявлении у женщины и/или ее мужа/партнера факторов риска рождения ребенка с хромосомной или генной патологией.
- Рекомендовано направлять беременную пациентку в 11-136 недель беременности на проведение скрининга 1-го триместра, который включает комбинацию УЗИ толщины воротникового пространства (ТВП), исследования уровня хорионического гонадотропина в крови (ХГ) и исследования уровня белка А, связанного с беременностью, в крови (РАРР-А) с последующим программным расчетом индивидуального риска рождения ребенка с хромосомной патологией .
Для исключения анеуплоидии плода пациентке может быть дополнительно предложено проведение НИПС после 10 недель беременности (100,101). - Не рекомендовано направлять беременную пациентку на рутинное проведение биохимического скрининга 2-го триместра, который включает исследование уровня ХГ в крови, исследование уровня альфафетопротеина в сыворотке крови, исследование уровня неконъюгированного эстрадиола в крови (тройной скрининг) и исследование уровня ингибина А в крови (четверной скрининг). Биохимический скрининг 2-го триместра может быть назначен при отсутствии результатов скрининга 1-го триместра.
Назначение витаминов и пищевых добавок
Беременной пациентке рекомендовано назначить пероральный прием фолиевой кислоты на протяжении первых 12 недель беременности в дозе 400 мкг в день. Назначение фолиевой кислоты на протяжении первых 12 недель беременности снижает риск рождения ребенка с дефектом нервной трубки (например, анэнцефалией или расщеплением позвоночника).
Беременной пациентке рекомендовано назначить пероральный прием препаратов йода (калия йодида) на протяжении всей беременности в дозе 200 мкг в день.
Беременной пациентке группы высокого риска ПЭ при низком потреблении кальция (менее 600 мг/день) рекомендовано назначить пероральный прием препаратов кальция на протяжении всей беременности в дозе 1 г/день. Назначение препаратов кальция на протяжении всей беременности у пациенток группы высокого риска ПЭ снижает риск развития данного заболевания.
Беременной пациентке группы высокого риска гиповитаминоза витамина D рекомендовано назначить пероральный прием витамина D. Комбинация производных витаминов D на протяжении всей беременности в дозе 10 мкг (400 МЕ) в день.
В группе высокого риска гиповитаминоза витамина D его назначение снижает риск таких акушерских осложнений, как ПЭ, ЗРП и ГСД. К группе высокого риска гиповитаминоза витамина D относятся женщины с темной кожей, имеющие ограничения пребывания на солнце, со сниженным уровнем потребления мяса, жирной рыбы, яиц, с ИМТ до беременности ≥30 кг/м.
Беременной пациентке группы низкого риска гиповитаминоза витамина D не рекомендовано назначать прием витамина. В группе низкого риска гиповитаминоза витамина D его назначение не снижает риск таких акушерских осложнений, как ПЭ, ЗРП и ГСД.
Беременной пациентке группы низкого риска авитаминоза не рекомендовано рутинно назначать прием поливитаминов . В группе низкого риска авитаминоза назначение поливитаминов не снижает риск перинатальных осложнений.
Беременной пациентке группы высокого риска авитаминоза может быть рекомендован пероральный прием поливитаминов на протяжении всей беременности, так как в группе высокого риска авитаминоза их назначение снижает риск перинатальных осложнений . К группе высокого риска авитаминоза относятся женщины низкого социальноэкономического класса, с неправильным образом жизни, недостатком питания, с особенностью диеты (вегетарианки).
Беременной пациентке не рекомендовано рутинно назначать прием Омега-3 полиненасыщенных жирных. Назначение Омега-3 полиненасыщенных жирных кислот не снижает риск таких акушерских и перинатальных осложнений, как ПЭ, ПР, ЗРП, ГСД, послеродовая депрессия, и нарушение нейрокогнитивного 2 развития детей.
Курящей беременной пациентке может быть рекомендован прием Омега-3 полиненасыщенных жирных кислот, так как это снижает риск спонтанных ПР и рождения маловесных детей.
Беременной пациентке при нормальном уровне гемоглобина и/или ферритина не рекомендовано рутинно назначать прием препаратов. Нет доказательств пользы рутинного назначения препаратов железа для здоровья матери или ребенка, но есть повышенный риск побочных эффектов со стороны желудочно-кишечного тракта (чаще всего – запоры или диарея).
Беременной пациентке не рекомендовано назначать прием витамина. Прием витамина А в дозе> 700 мкг может оказывать тератогенный эффект.
Беременной пациентке не рекомендовано рутинно назначать прием витамина. Прием витамина Е не снижает риск таких акушерских и перинатальных осложнений, как ПЭ, ПР, ЗРП, антенатальная гибель плода и неонатальная смерть.
Беременной пациентке не рекомендовано рутинно назначать прием аскорбиновой кислоты. Прием витамина С не снижает риск таких акушерских и перинатальных осложнений, как ПЭ, ПР, ЗРП, антенатальная гибель плода и неонатальная смерть.
Медикаментозная терапия
Беременной пациентке с жалобами на изжогу при отсутствии эффекта от соблюдения диеты и образа жизни рекомендовано назначить препараты с антацидным действием.
Беременной пациентке с жалобами на изжогу при отсутствии эффекта от соблюдения диеты и образа жизни могут быть также назначены обволакивающие и вяжущие препараты растительного происхождения, но доказательная база эффективности их назначения при изжоге отсутствует.
Беременной пациентке с жалобами на геморрой при отсутствии эффекта от соблюдения режима профилактики запоров рекомендовано назначить антигеморроидальные средства в виде ректальных свечей или кремов, разрешенных к применению во время беременности, а также пероральный прием лекарственных препаратов, содержащих биофлавоноиды, которые улучшают клиническую симптоматику при геморрое во время беременности в 7 раз.
Беременной пациентке при выявлении бессимптомной бактериурии рекомендовано назначить пероральный курс антибактериальной терапии.
Беременной пациентке группы высокого риска ПЭ рекомендовано назначить пероральный прием ацетилсалициловой кислоты с 12 недель беременности до 36 недель беременности по 150 мг/день. К группе высокого риска развития ПЭ относятся пациентки с указанием на раннюю и/или тяжелую ПЭ в анамнезе.
Беременной пациентке с беременностью, наступившей в результате ВРТ, рекомендовано назначение гестагенов с момента трансвагинальной пункции яичников или в первые трое суток после нее. Назначение гестагенов пациенткам с беременностью, наступившей в результате ВРТ, производится по заключению врача акушера-гинеколога Центра ВРТ.
Беременной пациентке группы высокого риска самопроизвольного выкидыша рекомендовано назначить прием гестагенов с 1-го визита до 20 недель беременности . К группе высокого риска развития самопроизвольного выкидыша в 1-м триместре относятся пациентки с указанием на привычный выкидыш в анамнезе.
Беременной пациентке группы высокого риска ПР рекомендовано назначить прием препаратов прогестерона с 22 до 34 недель беременности. К группе высокого риска развития позднего выкидыша и ПР относятся пациентки с указанием на наличие поздних выкидышей/ПР в анамнезе.
Беременной резус-отрицательной пациентке с отрицательным уровнем антирезусных антител, не выявленными в 28 недель, рекомендовано назначить введение иммуноглобулина человека антирезус Rho[D] в 28-30 недель беременности в дозе, согласно инструкции к препарату, внутримышечно. При резус-отрицательной принадлежности крови мужа/ партнера, введение антирезусного иммуноглобулина Rho(D) в 28-30 недель не проводится.
1. Прибавка веса: Как избыточная, так и недостаточная прибавка массы тела во время беременности ассоциирована с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ≥30 кг/м2) составляют группу высокого риска перинатальных осложнений: самопроизвольного выкидыша, ГСД, гипертензивных расстройств, ПР, оперативного родоразрешения, антенатальной и интранатальной гибели плода, ТЭО. Беременные с ИМТ≤20 кг/м2 составляют группу высокого риска ЗРП.
2. Отказ от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость. Данные виды работ ассоциированы с повышенным риском ПР, гипертензии, ПЭ и ЗРП.
3. Отказ от работы, связанной с воздействием рентгеновского излучения.
4. Умеренная физическая нагрузка (20-30 минут в день). Физические упражнения, не сопряженные с избыточной физической нагрузкой или возможной травматизацией женщины, не увеличивают риск ПР и нарушение развития детей.
5. Избегание физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения).
6. При нормальном течении беременности пациентке не должны даваться рекомендации по отказу от половой жизни, так как половые контакты при нормальном течении беременности не увеличивают риск ПР и перинатальной смертности.
7. Беременной пациентке с нарушением микрофлоры влагалища должны быть даны рекомендации по воздержанию от половой жизни до восстановления микробиоты влагалища. Половые контакты у беременной пациентки с нарушением микрофлоры влагалища увеличивают риск ПР.
8. Беременной пациентке, совершающей длительные авиаперелеты, должны быть даны рекомендации по профилактике ТЭО, такие как ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина и ношение компрессионного трикотажа на время полета.Авиаперелеты увеличивают риск ТЭО, который составляет 1/400–1/10000 случаев, вне зависимости от наличия беременности. Так как часто имеют место бессимптомные ТЭО, этот риск может быть еще выше (примерно в 10 раз).
9. Беременной пациентке должны быть даны рекомендации по правильному использованию ремня безопасности при путешествии в автомобиле, так как правильное использование ремня безопасности снижает риск потери плода в случае аварий в 2-3 раза. Правильное использование ремня безопасности у беременной женщины заключается в использовании трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень – через плечи, третий ремень – над животом между молочными железами.
10. Беременной пациентке должны быть даны рекомендации по образу жизни, направленному на снижение воздействия на организм вредных факторов окружающей среды (поллютантов). Выявлен повышенный риск невынашивания беременности, ПР, гестационной артериальной гипертензии и других осложнений беременности вследствие воздействия поллютантов, содержащихся в атмосферном воздухе, воде и продуктах питания (например, тяжелых металлов – мышьяка, свинца, и др. органических соединений – бисфенола А, и др.).
11. Беременной пациентке должны быть даны рекомендации по отказу от курения. Курение во время беременности ассоциировано с такими осложнениями как ЗРП, ПР, предлежание плаценты, преждевременная отслойка нормально расположенной плаценты (ПОНРП), гипотиреоз у матери, преждевременное излитие околоплодных вод, низкая масса тела при рождении, перинатальная смертность и эктопическая беременность. Примерно 5-8% ПР, 13-19% родов в срок ребенком с низкой массой тела, 23-34% случаев внезапной детской смерти и 5-7% смертей в детском возрасте по причинам, связанным с патологическим течением пренатального периода, могут ассоциированы с курением матери во время беременности. Дети, рожденные от курящих матерей, имеют повышенный заболеваемости бронхиальной астмой, кишечными коликами и ожирением.
12. Беременной пациентке должны быть даны рекомендации по отказу от приема алкоголя во время беременности, особенно в 1-м триместре. Несмотря на отсутствие высоко доказательных данных негативного влияния малых доз алкоголя на акушерские и перинатальные осложнения, накоплено достаточное количество наблюдений негативном влиянии алкоголя на течение беременности вне зависимости от принимаемой дозы алкоголя, например, алкогольный синдром плода и задержка психомоторного развития.
13. Беременной пациентке должны быть даны рекомендации по правильному питанию, такие как отказ от вегетарианства и снижение потребления кофеина. Вегетарианство во время беременности увеличивает риск ЗРП. Большое количество кофеина (более 300 мг/сут) увеличивает риск прерывания беременности и рождения маловесных детей. Беременной пациентке должны быть даны рекомендации правильному питанию, такие как отказ от потребления рыбы, богатой метилртутью, снижение потребления пищи, богатой витамином А (например, говяжей, куриной утиной печени и продуктов из нее) и потребление пищи с достаточной калорийностью и содержанием белка, витаминов и минеральных веществ. Большое потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель) может вызвать нарушение развития плода. Здоровое питание во время беременности характеризуется достаточной калорийностью и содержанием белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна. Беременной пациентке должны быть даны рекомендации избегать потребления непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками листериоза и сальмонеллеза.
При путешествии в тропические страны, а также в случае эпидемий, беременной пациентке рекомендовано проведение вакцинации с применением инактивированных и генно-инженерных вакцин, анатоксинов, оральной полиовакцины.
Беременной пациентке противопоказано назначение живых вакцин. Беременная пациентка подписывает информированное добровольное согласие на проведение вакцинации.
Трёхвалентные инактивированные вакцины рекомендуются женщинам, у которых беременность совпадает с сезоном гриппа. Данные основаны на значительном уменьшении распространённости, тяжести течения и последствий гриппа у беременных женщин с потенциальной пользой для рождённых ими младенцев.
Вакцинация во время беременности
| Вакцина | Применение во время беременности | Комментарий |
| БЦЖа | Нет | |
| Холера | Нет | Безопасность не доказана |
| Гепатит А | Да в случае необходимости | Безопасность не доказана |
| Гепатит В | Да в случае необходимости | |
| Грипп | Да в случае необходимости | |
| Японский энцефалит | Нет | Безопасность не доказана |
| Корьа | Нетв | |
| Менингококковая инфекция | Да в случае необходимости | Только в случае высокого риск инфицирования |
| Эпидемический паротита | Нетв | |
| Оральная вакцина противПолиомиелита | Да в случае необходимости | |
| Инактивированная вакцинапротив полиомиелита | Да в случае необходимости | Обычно не назначается |
| Бешенство | Да в случае необходимости | |
| Краснухаа | Нетв | |
| Столбняк/дифтерия/коклюш | Да в случае необходимости | |
| Тиф Ty21aа | Нет | Безопасность не доказана |
| Оспа | Нет | |
| Ветряная оспаа | Нет | |
| Желтая лихорадкаа | Только в случае высокого риска инфицирования | |
| Грипп | В сезон гриппа |
а – живая вакцина, противопоказана во время беременности
в – беременность должна планироваться не ранее, чем через 3 месяца после вакцинации.
С момента зачатия, когда сливаются две половые клетки – мужская и женская, очень многое уже предопределено. В этот момент определяется пол малыша (слияние хромосом по типу ХХ гарантирует развитие девочки, а XY – мальчика).
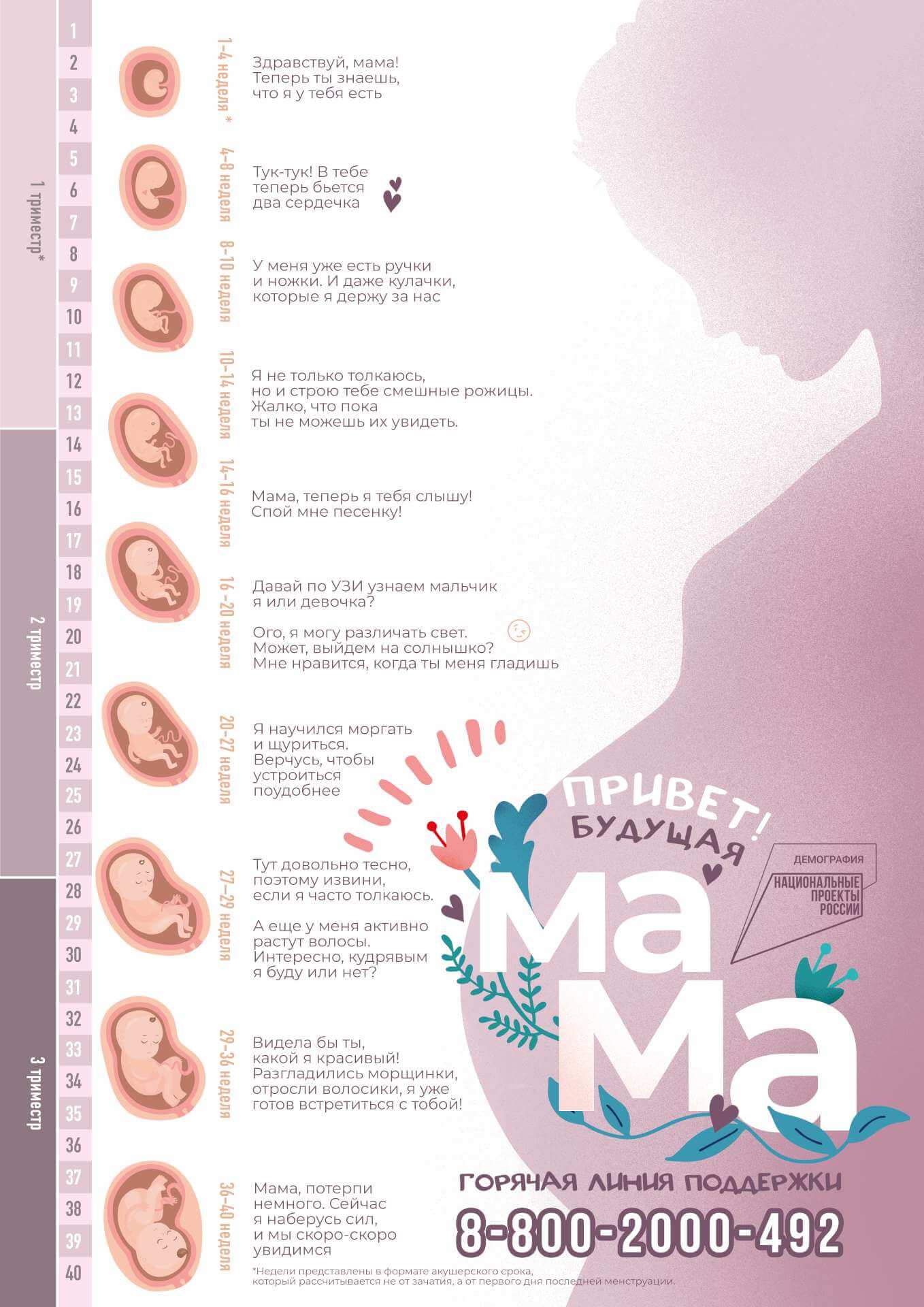
Длится беременность в среднем 40 акушерских недель. Эмбриональные недели – время, которое малыш фактически существует (с момента зачатия), а акушерскими считают время от первого дня последней в цикле зачатия менструации.
После имплантации начинается эмбриональный период, который длится 8 недель, с 10 акушерской недели начинается фетальный период. В эмбриональном закладываются все органы и системы, в фетальном они лишь растут и увеличиваются в размерах.
Факторы, влияющие на развитие плода, многогранны: это и здоровье женщины, и наследственность родителей, и вредные привычки (курение, алкоголь), и состояние экологии в местности проживания будущей мамы, и ее социальное положение (питание, обеспеченность витаминами), и доступность медицинской помощи и многое другое.
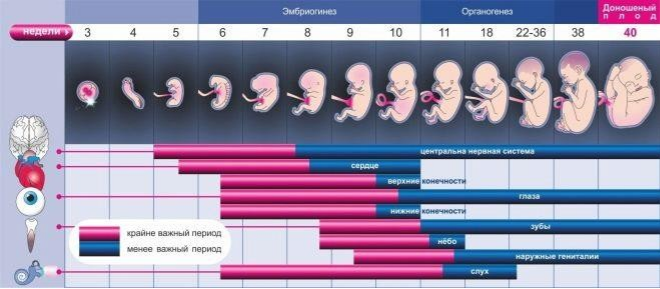
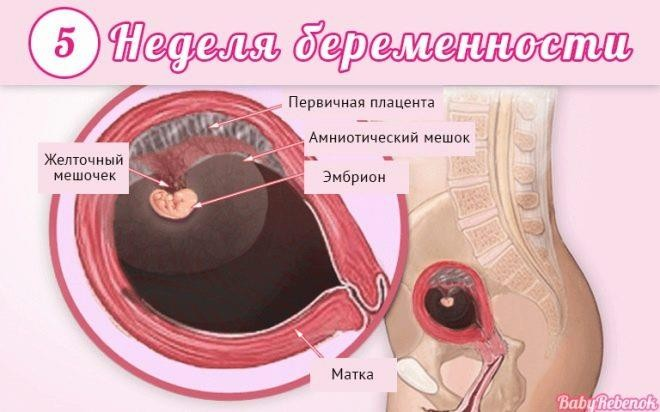
Первая
Малыша еще нет. Совсем нет. У женщины начались месячные и, возможно, она пока даже не планирует беременности. В организме идет процесс очищения полости матки от разросшегося в прошлом менструальном цикле эндометрия. К концу недели месячные завершаются, на гормональном уровне начинают происходить изменения – вырабатываются фолликулостимулирующие гормоны, начинается лютеиновая фаза.
Вторая
Оплодотворенная яйцеклетка, движимая ворсинками внутри маточных труб, начинает постепенно спускаться в полость матки.
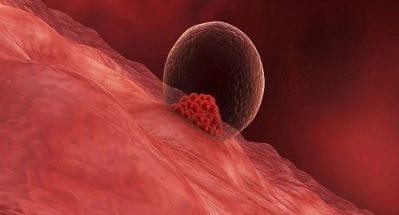
Третья
Когда плодное яйцо погружается в эндометриальный слой, ворсинки внешнего слоя бластоцисты соединяются с кровеносными сосудами женщины, зародыш начинает питаться – получать все, что ему нужно для развития из материнской крови.
Четвертая
У женщины еще не началась задержка, а малыш-бластоциста уже стал эмбрионом и приобрел первые характеристики: его вес – около 0.5 грамма, рост – менее 1 миллиметра. Формируется три зародышевых лепестка. Наружный позднее станет кожными покровами ребенка, средний ляжет в основу поэтапного образования сердца и сосудов, половых органов, костей и мышечной ткани, а внутренний будет органами пищеварения, дыхания и мочеполовой системы.
Появляется зачаток спинного мозга. Сам малыш выглядит как шарик. На этом сроке его можно поздравить с первым самостоятельным достижением: он научился добывать кислород из материнской крови с помощью хориона.
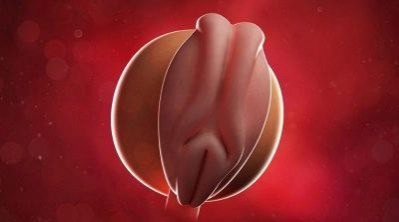
Пятая
С этой недели у него начнет биться сердце. Пока оно двухкамерное, процесс формирования отделов еще идет, но к концу 5 недели оно начнет ритмично сокращаться. Продолжается деление клеток и закладка органов. Рост эмбриона на этой неделе – уже около 1.5 миллиметров, вес – в пределах 1 грамма. Начинают закладываться половые клетки.
Эта неделя считается одной из самых важных, поскольку сейчас у ребенка закладывается прообраз нервной системы – трубка, которой предстоит стать головным и спинным мозгом. Этапы этого процесса очень сложны.
Шестая
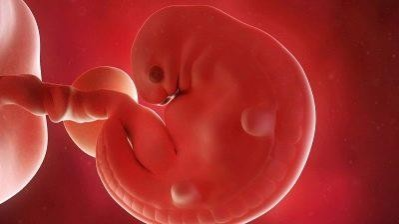
На этом сроке у ребенка начинается формирование иммунной системы – закладывается вилочковая железа. Сердечко уже стучит, правда, неравномерно. Начинается формирование рук, на месте, где будут глазки, появляются темные точки-выступы, а там, где положено быть ушкам – небольшие ямочки. Малютка пока не умеет двигаться, но для того, чтобы овладеть этим навыком, ему понадобится всего около недели.
Седьмая
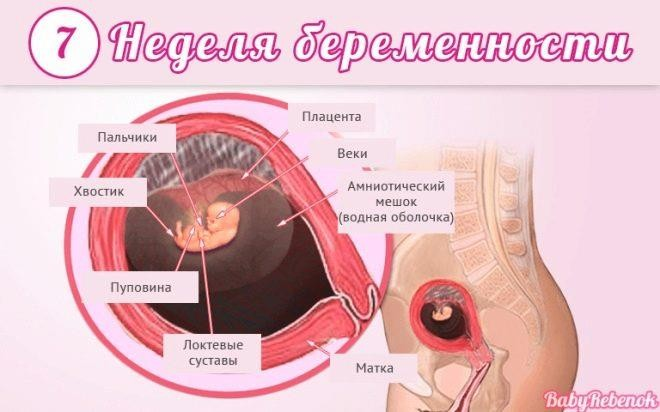
«Все для нервной системы!». Ее формирование сейчас – самый значимый и важный процесс. И идет он очень быстро. Головной мозг отделился от спинного, начинает появляться мозжечок. Малыш получает возможность двигать головкой.
Восьмая
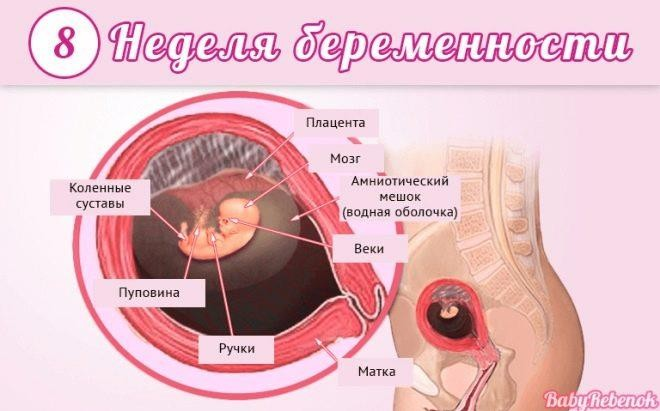
Сходство у эмбриона с человеком все более заметно – сформировались все части тела. Закладка органов завершилась, начинается рост.
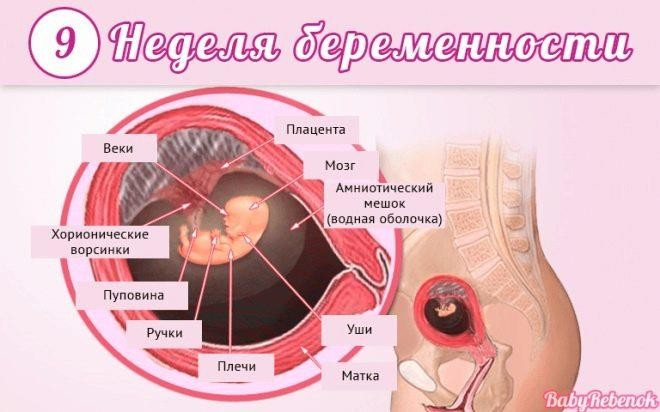
Завершился эмбриональный период развития и начался фетальный. Малыш именуется плодом и так будет до самых родов.
Вес малютки – около 10 граммов, рост – от 6 до 7 мм. По размерам он напоминает приличных размеров бусину или небольшую сливу. Продолжается развитие и разветвление нервной системы.
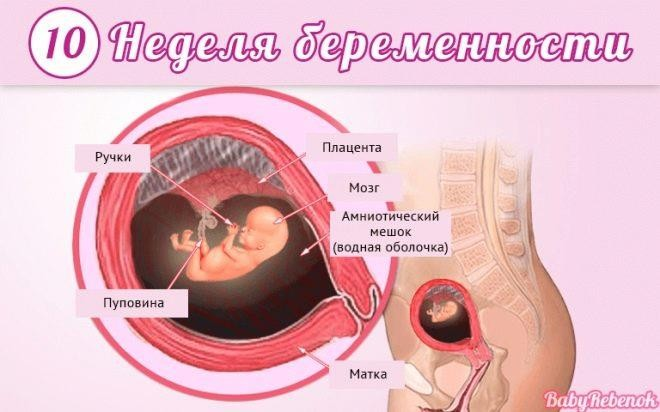
Головной мозг имеет два полушария. К концу недели малыш начинает подносить ручки ко рту, трогать свое личико. Почки активно производят мочу, малыш заглатывает воды и писает, воды обновляются каждые 3.5-4 часа. Головка округляется.Появились губы и веки, заложены носик и ушные раковины. Теперь у малыша есть шея, и он начинает поворачивать головку.
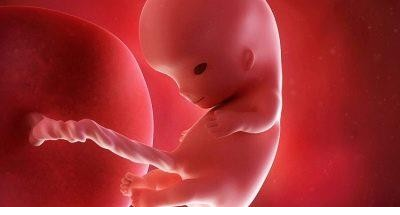
Одиннадцатая
Весит ребенок более 15 граммов, его рост – около 8 сантиметров. По размерам он напоминает среднюю грушу. Анатомия плода совершенна, есть все, но только очень маленькое и функционально незрелое.
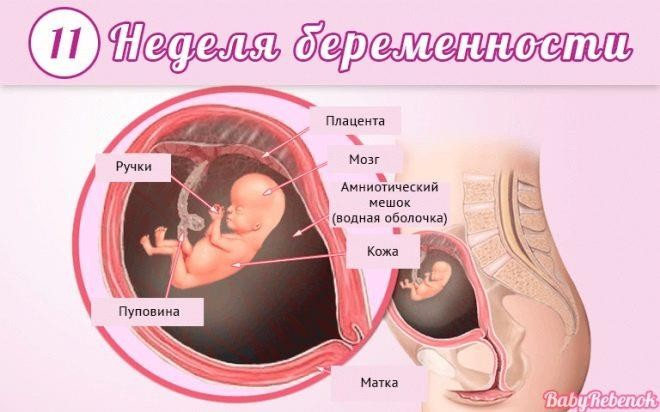
Двенадцатая
Рост малыша достигает 9-10 сантиметров, а вес – примерно 20 граммов. Эти параметры сопоставимы с лимоном среднего размера. Тело все еще непропорциональное – голова крупная, а ножки остаются короче рук. Зато глазки полностью встали на положенное им место, что сразу придало ребенку вполне человеческий облик. Завершилось формирование век, но открывать глаза малыш пока не может.
Ушные раковины растут, и на этой неделе появляются мочки. Активно начинает расти и нос. Теперь даже на размытом снимке УЗИ плохого качества виден рельеф лица, и обладатели больших носов уже отличаются внешне от курносых ровесников. Спинной мозг, который «ведал» нервными импульсами, начинает передавать полномочия головному.
Малыш освоил сосательный рефлекс. Он отлично различает вкусовые оттенки – околоплодные воды после съеденного мамой шоколада ему уже сейчас нравятся куда больше, чем после съеденного чеснока.
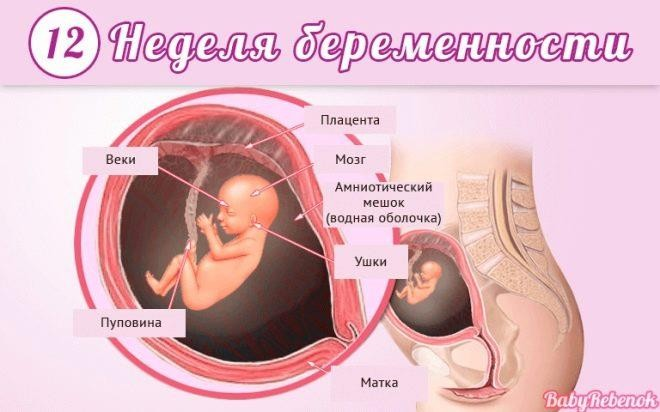
Кишечник, формирование которого завершено, начинает осваивать первые мышечные сокращения, которые станут перистальтикой. У мальчиков на этой неделе появляется пенис, а у девочек – половые губы, но пока органы еще малы, и не всегда есть возможность рассмотреть пол ребенка на УЗИ. Малыш активно двигается (даже во сне), он уже умеет сосать свой пальчик.
Тринадцатая
Малыш увеличивает вес почти ежедневно. Теперь по размерам он напоминает солидную луковицу, его рост – около 11 сантиметров, вес – около 30 граммов.
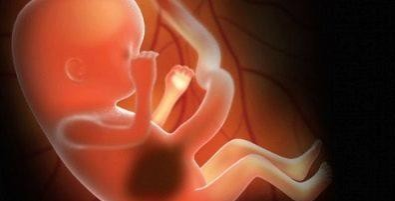
В головном мозге активно растет мозговое вещество. Малыш научился вздрагивать, обнимать себя за плечики. На этой неделе малыш обзаводится ребрами. Сформированы все органы дыхательной системы, и грудная клетка начинает расширяться. Формируются голосовые связки.
Развитие во втором триместре
Четырнадцатая
Рост малыша сейчас – 12-14 сантиметров, а вес достигает 50 граммов. По размерам он напоминает небольшой гранат.
Головной мозг достаточно созрел, чтобы взять контроль над органами и системами на себя.
Сердце малютки перекачивает до 25 литров крови в сутки. Кроха на этой неделе научился улыбаться, правда, неосознанно, рефлекторно.
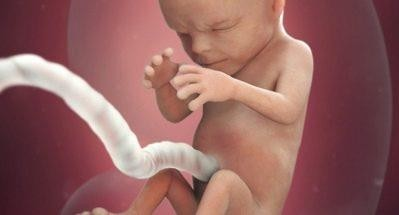
Пятнадцатая
Малыш становится больше. Его размеры сопоставимы с яблоком – рост составляет 16 сантиметров, а вес – около 100 граммов.
В головном мозге появляются первые извилины, и кроха заметно «умнеет». Мозжечок уже лучше координирует движения конечностей.
Шестнадцатая
Рост малыша – 17 сантиметров, теперь весит уже до 130 граммов. Завершила формирование шея, теперь плод получил возможность держать головку прямо, а не прижатой к груди. Начали работать мышцы, отвечающие за движения глаз. Появились ресницы. Лобик начинает выступать вперед, что делает малыша все более похожим на человечка.
Завершилось формирование мышечного каркаса, теперь все мышцы лишь растут. На этой неделе начинают полноценно трудиться железы внутренней секреции.
Семнадцатая
Весит малыш около 160 граммов, а его рост достигает 19-20 сантиметров, у него сформированы все черты лица.
Считается, что на этой неделе малыш начинает видеть сны. Нервная система развита настолько, что малыш получил возможность координировать движения простые и комбинированные.
Появляется инстинкт самосохранения.
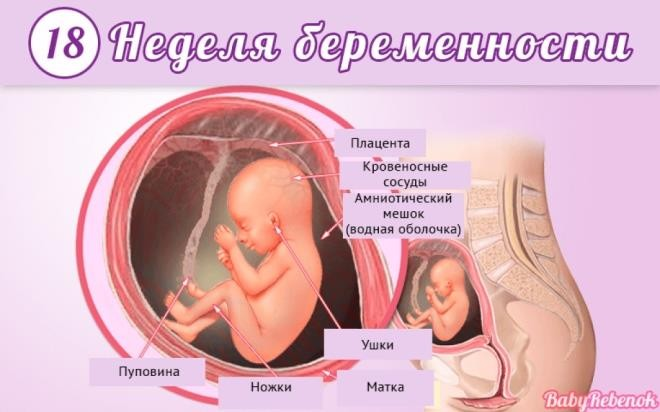
Восемнадцатая
Весит малыш сейчас до 220 граммов, его рост – около 22 сантиметров.
Кора головного мозга формируется очень интенсивно. Завершился процесс минерализации костей черепа и больших парных костей. Ножки ребенка впервые за всю его внутриутробную историю превысили по длине ручки.
Ребенок заглатывает до 400 мл амниотической жидкости в сутки. Так он тренирует свою пищеварительную систему и органы выделения мочи.
Девятнадцатая
Сейчас его рост – около 24 сантиметров, а вес – около 300 граммов. Кожные покровы начинают разглаживаться, но пока изменения минимальны – подкожного жира образовалось не так много. В первую очередь он откладывается в области шеи, на лопатках и на пояснице. Сформированы брови и ресницы. Малыш шевелится давно, но именно сейчас он достиг размеров, при которых женщина может начать его ощущать.
На этой неделе малыша можно поздравить с обретением полноценного слуха.
Двадцатая
Этот срок – середина беременности. Сейчас его размеры: рост – около 26 сантиметров, вес – 350 граммов. Кожа на этой неделе становится четырехслойной.
На этой неделе малыш начинает предпринимать первые попытки приоткрыть глаза. Формируется рефлекс моргания. С этого срока в полную силу начинает работать иммунная система.
Двадцать первая
Вес малыша составляет уже более 400 граммов, а рост может достигать 28 сантиметров. Кожа малютки перестала быть ярко-красной и лиловой. Первый слой подкожного жира, хоть он еще и тонкий, преображает внешность крохи.
На долю головы в пропорциях тела теперь отводится около четверти. Появился животик. Малыш все больше напоминает новорожденного.
Нервная система развивается, каждую секунду появляются тысячи новых клеток-нейронов.
Двадцать вторая
Вес ребенка составляет более 500 граммов, рост – 30 сантиметров.
Малыш уже похож на новорожденного. Жировая клетчатка на этой неделе начинает распределяться по всему телу, завершается формирование позвоночника. Начинается созревание легких.
Двадцать третья
Рост малыша остается почти прежним, он замедлился – чуть более 30 сантиметров. Вес нарастает – сейчас плод весит в среднем 560-580 граммов. На росте и весе начинают сказываться факторы наследственности.
На коже ребенка остается все меньше складок и морщинок. На лице их нет совсем. Формируется дыхательный рефлекс – легкие совершают особые рефлекторные движения.
Активно работают потовые и сальные железы.

Двадцать четвертая
рост – 31 сантиметр, вес – около 600 граммов.
На этой неделе малыш начинает постепенно избавляться от волос-лануго на теле. Они выпадают, и этот процесс должен завершиться к родам. Появляются сухожильные рефлексы.
Двадцать пятая
Рост малыша – около 33-35 сантиметров, вес – около 700-800 граммов. Кожа почти разгладилась. Началась выработка меланина, за счет чего кожа становится розоватой. Ушные раковины остаются мягкими, степень зрелости легких – низкая. В легких начинает вырабатываться особое вещество – сурфактант. Оно поможет альвеолам не слипаться при самостоятельном дыхании.
Двадцать шестая
Вес малыша – от 800 до 850 граммов, рост – более 35 сантиметров. Ушные раковины крохи еще мягкие и немного оттопыриваются, по мере отверждения хрящевой ткани они примут нормальное положение.
Идет формирование рецепторов, которые будут отвечать за обоняние. Спит плод до 23 часов в сутки, то есть почти постоянно.
Мозг налаживает связь с корой надпочечников, у ребенка появляется свой собственный гормональный фон.
Гипофиз начинает вырабатывать гормоны роста. У большинства мальчиков на этой неделе яички опускаются из брюшной полости в мошонку.
Двадцать седьмая
Рост малыша достигает 36-37 сантиметров, вес варьируется от 900 до 1100 граммов. Малютка перестает умещаться в матке в полный рост и начинает принимать так называемую сгибательную позу.
Развитие в третьем триместре
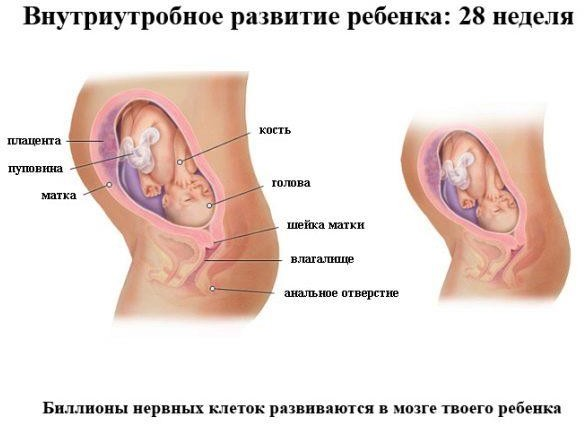
Двадцать восьмая
Рост малыша – 37-38 сантиметров, вес варьируется от 1200 до 1400 граммов.
Реснички становятся более длинными, а щечки – более пухлыми. Постепенно появляется попа. Пока у всех глаза голубые, радужка поменяется чуть позже. Брови перестали грозно нависать над глазницами, поскольку на них существенно уменьшилось количество сыровидной смазки.
Двадцать девятая
Малыш совсем большой – его вес может достигать 1.5 килограммов, а рост – 37-39 сантиметров. Количество подкожного жира «доросло» до 5% от общей массы тела. Малыш в совершенстве владеет более чем десятком рефлексов. Завершается формирование коры головного мозга.
Почки производят до половины литра мочи в сутки.
Тридцатая
Женщина выходит в декретный отпуск. Рост ребенка – более 41 сантиметра, вес – более 1600 граммов.
Тридцать первая
Малыш будет набирать массу тела, и это – его главная задача на текущем этапе. Рост малышей сейчас превышает 41-42 сантиметра, вес подбирается к 1800-1900 граммов.
Тридцать вторая
Малыш занимает в матке почти все свободное пространство.
Рост малыша – более 43 сантиметров, вес – от 1700 до 2000 граммов.
Тридцать третья
Рост малыша достигает 44-45 сантиметров, вес составляет более 2 килограммов.
Двигательная активность плода снижается. Ему становится трудно и тесно активно двигаться в матке.
Тридцать четвертая
Малыш дорос до 45 сантиметров и весит уже от 2200 до 2500 граммов.
Плацента достигла пика своего развития, теперь в ней начинаются постепенные дегенеративные процессы – она стареет. Но процесс этот компенсированный, и он не станет причиной ухудшения состояния малыша.
Тридцать пятая
Кожные складки и морщинки разгладились полностью. Почти исчезла первородная смазка, небольшое ее
количество осталось только в складках кожи. Радужная оболочка глаз малютки становится такой, какой ей нужно быть по генетическому наследованию, то есть кареглазые малыши становятся кареглазыми, а не голубоглазыми, как были раньше.
Пропорции тела наконец-то стали нормальными и гармоничными – на долю головы приходится лишь пятая
часть объема тела. Завершился процесс миелинизации нервных окончаний. Головной мозг заметно увеличился в массе, а извилины стали более глубокими. Малыш владеет уже 70 рефлексами.
Тридцать шестая
Вес малыша достиг 2700-3000 граммов. Рост малышей в среднем – от 46 до 49 сантиметров. У первородящих в большинстве своем малыши опустились вниз, произошло опущение живота. Перенос центра тяжести облегчает жизнь женщине, становится легче дышать, но усиливается давление головки на внутренний зев. Так малыш способствует постепенной подготовке шейки матки к родам.
Кожа стала плотной, она надежно оберегает организм малыша. Ногти впервые выступили за пределы фаланг. Минерализовались все кости, только кости черепа остаются подвижными, чтобы облегчить процесс рождения. В головном мозге работают центры мышления и логики. Мозг контролирует работу всех органов и систем.
Околоплодных вод становится меньше, ведь малышу нужно освободить хотя бы немного места в полости матки.
Тридцать седьмая
Средний вес плода на этом сроке – 3100 граммов. Рост – 49-52 сантиметра. Настраиваются органы чувств, малыш готовится к рождению, которое потребует от него огромных усилий и адаптационных способностей.
В легких накопилось достаточно сурфактанта, необходимого для полноценного дыхания, и теперь выработка этого вещества несколько замедляется, но не прекращается совсем
Тридцать восьмая
Средний вес на этом сроке – 3300-3600 граммов, рост – 50-52 сантиметра.
Работа всех внутренних органов согласована между собой. Не работают пока только легкие, их час придет сразу после того, как малыш родится.
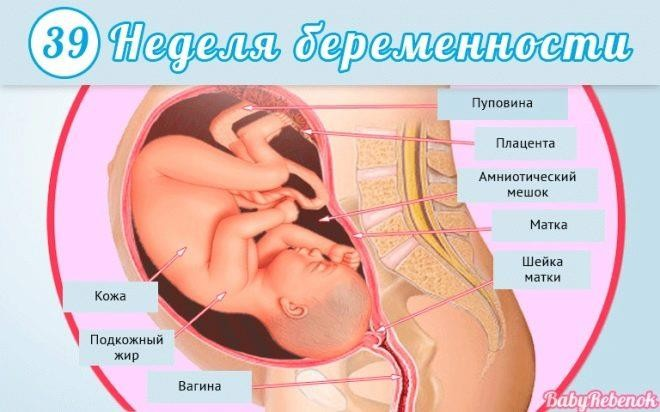
Тридцать девятая
Вес малыша почти такой, каким будет при рождении. Рост – более 53 сантиметров.
У ребенка есть свой режим дня, он спит и бодрствует в определенные промежутки времени.
Сороковая
Все органы сформированы. Хрящевая ткань затвердела, кости скелета тоже. Свободными и подвижными остаются только кости черепа, но это необходимо, чтобы без травм пройти по родовым путям.
Из-за неудобств, которые ребенок испытывает из-за тесноты в утробе, у него начинает вырабатываться гормон стресса – адреналин. Он тоже помогает организму матери подготовиться к родовой деятельности. Под его воздействием усиливается выработка окситоцина, и быстрее раскрывается шейка матки. Плацента имеет последнюю, третью степень зрелости.
Роды могут начаться на этой неделе, а могут и не начаться: до 42 недели беременность не считается переношенной, не стоит паниковать и волноваться.
С началом родовых схваток начнется раскрытие шейки матки, и когда она откроется полностью, малыш начнет продвижение вперед. Каждое его движение и поворот в процессе прохождения родовых путей будет рефлекторным. Малыш как будто знает, как и что сделать в ту или иную минуту. Этот процесс называется биомеханизмом родов.
Медицинская помощь женщинам при искусственном прерывании беременности оказывается в рамках первичной специализированной медико-санитарной помощи и специализированной медицинской помощи в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по «акушерству и гинекологии (искусственному прерыванию беременности)».
Оказание медицинской помощи при искусственном прерывании беременности проводится на основе ИДС по форме, утвержденной приказом Министерства здравоохранения Российской Федерации от 7 апреля 2016 г. № 216н «Об утверждении формы информированного добровольного согласия на проведение искусственного прерывания беременности по желанию женщины».
Обследование женщин проводится в медицинских организациях, имеющих лицензию на осуществление медицинской деятельности, включая работы (услуги) по «акушерству и гинекологии (за исключением использования вспомогательных репродуктивных технологий и искусственного прерывания беременности)», «акушерству и гинекологии (искусственному прерыванию беременности)».
Нормальные роды – своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых родильница и новорожденный находятся в удовлетворительном состоянии.
Роды состоят из 3-х периодов.
*Первый период родов – время от начала родов до полного раскрытия маточного зева. Точное время начала родов чаще всего устанавливается на основании опроса роженицы – уточняют время, когда сокращения матки (схватки) начали происходить регулярно каждые 5 минут в течение более 1 часа.
Первый период родов состоит из латентной и активной фазы.
Латентная фаза характеризуется сокращениями матки прогрессирующим раскрытием маточного зева до 5 см.
Активная фаза характеризуется регулярными болезненными сокращениями матки, более быстрым раскрытием маточного зева от 5 см до полного раскрытия . Стандартная продолжительность латентной фазы не установлена и может сильно различаться продолжительность латентной фазы у первородящих не более 20 часов, у повторнородящих – 14 часов. Продолжительность активной фазы обычно не превышает 12 часов в первых родах и 10 часов в последующих родах .
Скорость раскрытия маточного зева в активную фазу обычно составляет >= 1 см/час, но может быть более медленной .
*Второй период родов – время от полного раскрытия маточного зева до рождения плода. Продолжительность второго периода при первых родах обычно не более 3 часов, при повторных – не более 2 часов . Продолжительность второго периода может увеличиться еще на 1 час при эпидуральной анальгезии и составлять 4 часа у первородящих и 3 часа у повторнородящих пациенток.
*Третий период родов – время от рождения плода до рождения последа. В 90% третий период родов завершается в течение 15 минут, еще в 7% – в течение 30 минут после рождения плода .С увеличением продолжительности третьего периода родов более 10 минут повышается риск послеродового кровотечения.
ВОЗ рекомендует придерживаться интервала в 30 минут при отсутствии рождения последа перед началом ручного отделения плаценты и выделения последа при отсутствии кровотечения.
Показания для проведения кесарева сечения включают в себя:
- Предлежащие плаценты (полное, неполное с кровотечением);
- Преждевременная отслойка нормально расположенной плаценты;
- Предыдущие операции на матке (два и более КС, одно КС в сочетании с другими относительными показаниями, миомэктомия (за исключением субмукозного расположения миоматозного узла и субсерозного на тонком основании), операции по поводу пороков развития матки в анамнезе);
- Неправильные положение и предлежание плода (поперечное, косое положения, тазовое предлежание плода с предполагаемой массой 3600 г и более, а также тазовое предлежание в сочетании с другими относительными показаниями к КС, лобное, лицевое, высокое прямое стояние стреловидного шва);
- Многоплодная беременность (при любом неправильном положении одного из плодов, тазовое предлежание 1-го плода); фето-фетальный трансфузионный синдром. При головном предлежании 1-го плода эффект планового кесарева сечения в снижении перинатальной заболеваемости и смертности для второго плода неизвестен, поэтому в этом случае кесарево сечение не должно проводиться рутинно. Если предлежание 1-го плода неголовное, то эффект планового кесарева сечения в улучшении исходов так же неизвестен, однако в данном случае необходимо плановое кесарево сечение.
- Беременность сроком 41 неделя и более при отсутствии эффекта от подготовки к родам;
- Плодово-тазовые диспропорции (анатомически узкий таз II-III степени сужения, деформация костей таза, плодово-тазовые диспропорции при крупном плоде, клинический узкий таз); Пельвиометрия не используется для принятия решения о способе родоразрешения. Определение размеров плода клинически и по ультразвуковым данным не может точно выявить плодово-тазовую диспропорцию.
- Анатомические препятствия родам через естественные родовые пути (опухоли шейки матки, низкое (шеечное) расположение большого миоматозного узла, рубцовые деформации шейки матки и влагалища после пластических операций на мочеполовых органах, в т.ч. зашивание разрыва промежности III степени в предыдущих родах);
- Угрожающий или начавшийся разрыв матки;
- Преэклампсия тяжелой степени, НЕLLP — синдром или эклампсия при беременности и в родах (при отсутствии условий для родоразрешения per vias naturales);
- Соматические заболевания, требующие исключения потуг (декомпенсация сердечно-сосудистых заболевании, осложненная миопия, трансплантированная почка и др.);
- Дистресс плода (острая гипоксия плода в родах, прогрессирование хронической гипоксии во время беременности при «незрелой» шейке матки, декомпенсированные формы плацентарной недостаточности);
- Выпадения пуповины;
- Некоторые формы материнской инфекции: — при отсутствии лечения ВИЧ-инфекции во время беременности или при вирусной нагрузке более 1 000 копий/мл, — при гепатите В нет доказательств, что плановое кесарево сечение снижает риск передачи инфекции новорожденному, поэтому оно не требуется, Передача гепатита В может быть снижена при назначении ребенку иммуноглобулина и вакцинации. При гепатите С не требуется плановое кесарево сечение, т.к. риск передачи инфекции не снижается. Женщины с первичным генитальным герпесом в III триместре должны быть родоразрешены путем планового кесарева сечения. Женщины с рецидивирующим ВПГ должны быть информированы о недоказанном эффекте планового кесарева сечения в плане передачи новорожденному, и плановое кесарево сечение не требует рутинного применения.
- Некоторые аномалии развития плода (гастрошизис, омфалоцеле, крестцовокопчиковая тератома больших размеров и др.) и нарушение коагуляции у плода.
Примечание: Преждевременные роды ассоциируются с повышенной неонатальной заболеваемостью и смертностью. Однако эффект планового кесарева сечения в улучшении этих показателей не доказан, поэтому рутинно не проводится.
Подготовка к родам — один из самых ответственных этапов беременности. Многое решает настрой будущей мамы, ее психологическое спокойствие и физическая форма. Рассказываем, как подготовиться к родам и что взять с собой в родильный дом.
На занятиях в Школе материнства будущие мамы смогут получить всю необходимую информацию о течении беременности, процессе родов, восстановлении в послеродовый период и грудном вскармливании. Занятия в Школе материнства проводят врачи акушеры-гинекологи и медицинские психологи.
Лекции врача акушера-гинеколога:
- Питание беременных
- Три периода родов, особенности их протекания. Палата мать и дитя.
- Послеродовое поведение. Грудное вскармливание. Послеродовая контрацепция.
Лекции медицинского психолога:
- Психофизиология беременности. Пренатальное воспитание малыша.
- Психопрофилактическая подготовка к родам. Техники дыхания, расслабления.
- Психологические аспекты грудного кормления. Роль грудного молока в жизни мамы и малыша.
Лекции в Школах материнства проходят на базе женских консультаций.
| Преимущества грудного вскармливания для матери | Предупреждает послеродовое кровотечение.Легче устанавливается связь между мамой и ребенком.Уменьшается риск развития послеродовой депрессии.Укрепляется костная ткань, снижается риск развития онкологических заболеваний яичников и груди в пред- и климактерический период.Освобождается дополнительное время для отдыха, общения с ребенком.Кормление грудью дешевле, чем искусственными смесями. |
| Польза грудного вскармливания для ребенка | Снижает риск детской смертности.Способствует гармоничному росту и развитию, более высокому уровню IQ, лучшей остроте зрения.Антиинфекционные факторы в молоке защищают от желудочно-кишечных и респираторных инфекций, в том числе от новой коронавирусной инфекции, если у мамы есть антитела к ней.Реже развиваются функциональные нарушения желудочно-кишечного тракта: срыгивания, колики, запоры, либо с ними гораздо легче справиться.Снижается риск развития аллергии, ожирения, сахарного диабета II типа.Некоторые вещества грудного молока помогают регулировать сон и бодрствование ребенка, а также аппетит и насыщение.Контакт с матерью устанавливается гораздо легче и формируется на всю жизнь. |
| Когда нельзя кормить грудью | Противопоказания со стороны женщины:Туберкулезная инфекция в открытой форме.ВИЧ-инфицирование.Тяжелые соматические болезни.Острые психические состояния.Герпетические высыпания на молочной железе или соске (до момента их исчезновения).Несовместимость грудного вскармливания и лекарств.Противопоказания со стороны ребенка:Обменные наследственные заболевания, скрининг на которые проходят в роддоме. Если вам нельзя кормить малыша грудным молоком, врачи скажут об этом вскоре после его рождения. |
Информация об аборте
Любой аборт, как серьезное медицинское вмешательство, неизбежно несет за собой риск осложнений. Некоторые негативные последствия и осложнения после аборта могут быть характерными для определенного метода прерывания беременности.
Например, при медикаментозном аборте – легкие боли в области живота, тошнота, рвота, головные боли, головокружения, озноб, жар, маточные сокращения. В 1-2,5% при медикаментозном аборте беременность не прерывается, до 7,5% случаев происходит неполный аборт, в этом случае дополнительно делается выскабливание.
При вакуумных абортах риск неполного выхода плодного яйца выше, чем при медикаментозных. Кроме того, нарушения менструального цикла при мини-аборте более серьезные.
Самым опасным видом аборта является выскабливание (хирургический аборт), т.к. оно наиболее травматично. При хирургическом аборте возможно повреждение матки операционными инструментами.
Риск осложнений заметно снижается, если способ прерывания беременности выбран с учетом её срока.Осложнения, возникающие после аборта, делятся на две группы: ранние и поздние.
Ранние последствия аборта
Ранние осложнения развиваются во время аборта или сразу после него.
Выделения после аборта. Кровянистые выделения, появляющиеся после аборта, обычно продолжаются до недели и несколько обильнее обычных месячных. В некоторых случаях, слабое кровотечение продолжается до месяца. Необходимо обращать внимание на наличие примесей в выделениях после аборта, их цвет и запах. Это даст возможность вовремя заподозрить развивающееся осложнение и принять меры. Также важно контролировать объем кровопотери. Если после аборта выделения слишком обильные (расходуется две прокладки «макси» за час), нужно немедленно показаться врачу, т.к. это может свидетельствовать о неполном аборте. Появление запаха может говорить об инфекции.
Перфорация матки – одно из самых серьезных осложнений аборта. В ходе операции происходит разрыв стенки матки вводимыми инструментами. Риск этого осложнения увеличивается с продолжительностью беременности. Перфорация матки требует немедленного хирургического лечения, а в особо тяжелых случаях необходимо оперативное удаление матки. Кроме того, при перфорации стенки матки могут быть повреждены кишечник, мочевой пузырь или крупные сосуды. Иногда происходит разрыв или разрез шейки матки. Эти последствия могут существенно снизить вероятность наступления беременности после аборта или даже привести к бесплодию. При последующих беременностях затрудняется вынашивание, высокий риск разрыва матки при родах.
Сильное кровотечение – возникает при повреждении крупных сосудов, при миоме матки или после многочисленных родов. Требует срочной терапии, в тяжелых случаях делают переливание крови. При невозможности остановки кровотечения матку удаляют, т.к. длительная кровопотеря может привести к смерти женщины.
Неполный аборт – иногда во время аборта плодное яйцо удаляется не полностью. В этом случае развивается кровотечение, появляются боли в животе, может развиться хроническое воспаление матки –эндометрит. При этом осложнении проводится повторный аборт, удаляются остатки плодного яйца. Проникновение инфекции в полость матки во время операции может вызвать воспалительные процессы и обострение заболеваний органов малого таза –эндометрита(воспаления матки), параметрита (воспаления околоматочной клетчатки), сальпингита (воспаления маточных труб). В особо тяжелых случаях может развиться сепсис– заражение крови. Это состояние очень опасно для жизни, и требует срочного лечения антибиотиками.
Поздние последствия
Поздние осложнения после аборта могут возникать через месяцы, и даже годы после операции. Это хронические воспалительные заболевания, спаечные процессы, гормональные нарушения и нарушения функций органов половой системы.
Во время беременности в организме женщины происходят масштабные гормональные и физиологические перестройки, которые обеспечивают вынашивание, подготавливают организм к рождению, вскармливанию и т.д.
Аборт – сильный стресс для организма, при котором страдает в первую очередь гормональная система.
Нарушения менструального цикла
— когда после аборта месячные становятся нерегулярными, с частыми задержками – весьма распространенная проблема, она встречается более чем у 12% пациенток.
Причины нарушений менструального цикла после аборта:
Во-первых, во время аборта удаляется слизистый слой внутренней поверхности матки (эндометрий). При этом нередко повреждаются более глубокие слои, что приводит к образованию спаек и рубцов. Впоследствии, нарастание эндометрия происходит неравномерно. Из-за этого месячные после аборта становятся очень скудными, или наоборот, обильными и болезненными. В отличие от хирургического выскабливания, после медикаментозного аборта месячные обычно восстанавливаются сразу, т.к. механического повреждения эндометрия не происходит.
Во-вторых, сильный гормональный сбой приводит к нарушениям работы яичников. Развивается дисфункция, которая способствует возникновению других осложнений. Вот некоторые из них:
— миома матки,
— эндометриоз(врастание слизистой оболочки матки в мышечный слой),
патологическое разрастание эндометрия (гиперплазия),
— полипы эндометрия,
— поликистоз яичников,
— аденомиоз(видоизменение эндометриальной ткани вследствие воспаления маточных желез) и др.
Серьезные гормональные нарушения могут приводить к образованию доброкачественных и злокачественных опухолей. Эндокринные нарушения, вызываемые гормональным сбоем, включают в себя нарушения функций щитовидной железы и надпочечников, прерывание беременности существенно увеличивает риск возникновения рака груди. Воспалительные заболевания Прямо влияют на возможность вынашивания беременности после аборта, могут вызывать болезненные ощущения во время секса, в результате снижается сексуальное влечение, женщина реже испытывает оргазм.
Воспалительные заболевания, которые очень часто сопровождают аборты, могут негативно влиять на кровоснабжение плода — его питание и дыхание. Повышается риск замирания беременности, мертворождения, задержки роста плода, заболеваний новорожденных. При тяжелых осложнениях высока вероятность развития бесплодия.
Внематочная беременность встречается гораздо чаще среди женщин, перенесших аборт, т.к. спайки, образующиеся в маточных трубах, очень сильно затрудняют их проходимость.
Влияние аборта на последующие беременности
Аборт однозначно негативно влияет на репродуктивную функцию. Насильственное расширение шейки матки во время аборта приводит к ее ослаблению, что в дальнейшем может спровоцировать выкидыш. Угроза выкидыша при последующей беременности после одного аборта составляет 26%, после двух абортов – 32%, а после трёх и более – возрастает до 41%. Спайки и повреждения матки препятствуют закреплению плода в матке, его неправильное расположение, а перфорация может спровоцировать её разрыв во время родов.
Женское бесплодие — невозможность оплодотворения и вынашивания, может возникать в результате нарушения функция половых органов, при их повреждении или удалении. По мнению врачей, до 50% всех случаев женского бесплодия обусловлены ранее совершенными абортами.
Восстановление и реабилитация после аборта
Реабилитация после аборта направлена на то, чтобы снизить риск последующих осложнений. На продолжительность восстановления влияют возраст женщины, состояние ее здоровья, количество перенесенных ранее абортов и наличие детей (легче аборт переносят здоровые молодые женщины, имеющие детей).
Медицинская реабилитация включает в себя антибиотикотерапию, с целью предотвратить воспаление. Через некоторое время после аборта необходимо провести УЗИ, чтобы исключить неполный аборт или другие осложнения. Необходим осмотр маммолога-онколога, чтобы исключить появление новообразований в груди.
Часто назначают гормонотерапию (например, оральные контрацептивы), препарат должен подобрать гинеколог-эндокринолог с учетом гормонального фона женщины. Назначают витамины, восстанавливающие препараты, сбалансированное питание. Для лечения гинекологических заболеваний широко применяется физиотерапия, гинекологический массаж.
Еще одна важная составляющая восстановления – психологическая реабилитация. У женщин могут развиваться депрессии, чувство вины. Поэтому во многих случаях рекомендуется помощь психологов.
Секс и беременность после аборта После аборта рекомендуется воздерживаться от секса не менее 3 недель. Дело в том, что после аборта внутренняя поверхность матки представляет собой обширную раневую поверхность, очень уязвимую для любой инфекции. Во время секса сразу после аборта вероятность попадания инфекции существенно возрастает, что может вызвать серьезные осложнения.
Еще одна причина ограничения секса после аборта – высокая вероятность наступления повторной беременности. К сожалению, ни один способ контрацепции в настоящее время не дает 100% гарантии, а до тех пор, пока периодичность менструального цикла не установилась, вероятность наступления беременности после аборта велика, даже если вы считаете эти дни «безопасными». Беременность же сразу после аборта очень опасна для организма, который еще не успел восстановиться. Кроме того, оплодотворенная яйцеклетка, прикрепившаяся к свежей рубцовой ткани, будет получать мало питания.
Планировать беременность после аборта рекомендуется не ранее чем через полгода. Все это время необходимо использовать средства контрацепции во время секса.
Профилактика осложнений
Соблюдение нескольких простых правил может существенно снизить риск развития осложнений после искусственного прерывания беременности.
- Запрет секса в первые три недели после аборта,
- Контроль выделений, появившихся после аборта и при необходимости консультирование с врачом,
- Избегание физических нагрузок в течение первых 2 недель после операции,своевременне опорожнение мочевого пузыря и кишечника,
- Соблюдение правил гигиены (регулярно проводить туалет наружных половых органов кипяченой водой или отваром ромашки, носить белье из хлопка, в течение первого месяца после аборта запрещено принимать ванну, купаться в море или бассейне, посещать сауну),
- Посещение гинеколога не реже раза в полгода.
После прерывания беременности есть риск развития бесплодия. Это могут быть различные патогенетические механизмы:
- Повреждение базального слоя, который обеспечивает обновление эндометрия, в который не может нормально имплантироваться яйцеклетка;
- Хронические воспалительные процессы (хронический метроэндометрит). Это приводит либо к очень ранним потерям, либо к замершей беременности;
- Развитие спаек, рубцов, эндометриоза;
- Гормональный сбой и нарушение менструального цикла приводит к эндокринному бесплодию.
Выделения после аборта. Кровянистые выделения, появляющиеся после аборта, обычно продолжаются до недели и несколько обильнее обычных месячных. В некоторых случаях, слабое кровотечение продолжается до месяца. Необходимо обращать внимание на наличие примесей в выделениях после аборта, их цвет и запах. Это даст возможность вовремя заподозрить развивающееся осложнение и принять меры. Также важно контролировать объем кровопотери. Если после аборта выделения слишком обильные (расходуется две прокладки «макси» за час), нужно немедленно показаться врачу, т.к. это может свидетельствовать о неполном аборте. Появление запаха может говорить об инфекции.
Перфорация матки – одно из самых серьезных осложнений аборта. В ходе операции происходит разрыв стенки продолжительностью беременности. Перфорация матки требует немедленного хирургического лечения, а в особо тяжелых случаях необходимо оперативное удаление матки. Кроме того, при перфорации стенки матки могут быть повреждены кишечник, мочевой пузырь или крупные сосуды. Иногда происходит разрыв или разрез шейки матки. Эти последствия могут существенно снизить вероятность наступления беременности после аборта или даже привести к бесплодию. При последующих беременностях затрудняется матки вводимыми инструментами. Риск этого осложнения увеличивается с вынашивание, высокий риск разрыва матки при родах.
Сильное кровотечение – возникает при повреждении крупных сосудов, при миоме матки или после многочисленных родов. Требует срочной терапии, в тяжелых случаях делают переливание крови. При невозможности остановки кровотечения матку удаляют, т.к. длительная кровопотеря может привести к смерти женщины.
Неполный аборт – иногда во время аборта плодное яйцо удаляется не полностью. В этом случае развивается кровотечение, появляются боли в животе, может развиться хроническое воспаление матки – эндометрит. При этом осложнении проводится повторный аборт, удаляются остатки плодного яйца. Проникновение инфекции в полость матки во время операции может вызвать воспалительные процессы и обострение заболеваний органов малого таза –эндометрита(воспаления матки), параметрита (воспаления околоматочной клетчатки), сальпингита (воспаления маточных труб). В особо тяжелых случаях может развиться сепсис– заражение крови. Это состояние очень опасно для жизни, и требует срочного лечения антибиотиками.
Проведение доабортного психологического консультирования и соблюдение «недели тишины»
Консультация медицинского психолога проводится по рекомендации врача и становится обязательной при обращении женщины за направлением на аборт. Она должна производиться в начале срока (недели) «тишины», чтобы обеспечить женщине достаточный срок для рефлексии и принятия мотивированного решения. Важно осознание ее собственного отношения, которое сделает ее устойчивой по отношению к внешнему влиянию. Поэтому сразу после сообщения женщиной медицинского факта наличия «нежелательной» беременности для нее должна быть обеспечена возможность попасть в кабинет к психологу, где с ней спокойно разбирают все особенности ее жизненной ситуации, предлагают помощь, рассказывают про внутриутробное развитие и процедуру аборта. Женщина расписывается в специальном бланке, что она прошла данную беседу. После этого через несколько дней она идет снова ко врачу с решением либо брать направление на аборт, либо вставать на учет по беременности. Очень важно выдержать временной промежуток (неделю «тишины»), так как это позволяет эмоциям успокоиться, за это время можно через центр помощи уже получить определенную поддержку, возможна семейная консультация, беседа с отцом ребенка — словом все, что необходимо в данной ситуации.
Часы и место приема медицинского психолога (кабинет медикопсихологической и социально-правовой помощи женщинам, центр медикосоциальной поддержки женщин, оказавшихся в трудной жизненной ситуации, беременных женщин и семей с детьми):
Кабинет медико-социального психолога
ул. Строителей, д. 73
Часы работы: понедельник — пятница с 8:00 — 16:00
В Республике Башкортостан на материальную поддержку со стороны государства могут рассчитывать абсолютно все семьи, в которых родился ребенок, независимо от их материального благополучия и количества детей. При этом некоторые категории граждан – многодетные, малообеспеченные, матери-одиночки и родители детей-инвалидов имеют дополнительные финансовые привилегии.
С более подробной информацией по полагающимся выплатам, льготам и пособиям семьям с детьми можно ознакомиться по ссылке https://mintrud.bashkortostan.ru/presscenter/news/641415/

Возможно, неожиданная беременность влияет на Ваши текущие планы, и Вы задаетесь вопросом, что делать?
Мы поможем Вам получить квалифицированную помощь и расскажем обо всех доступных для Вас возможностях, чтобы Вы смогли сделать правильный и осознанный выбор.
ПОЖАЛУЙСТА, ЗАПОЛНИТЕ АНКЕТУ
Анкета полностью анонимная.
Просим Вас уделить время и ответить на вопросы.
ПОЛУЧИТЕ РЕКОМЕНДАЦИИ
Программа подберет для Вас индивидуальные рекомендации в соответствии с Вашими ответами.
УЗНАЙТЕ О МЕРАХ ПОДДЕРЖКИ
Мы предоставим Вам актуальную информацию о доступных для Вас мерах и практиках государственной и общественной поддержки.
ПОЛУЧИТЕ КОНСУЛЬТАЦИЮ СПЕЦИАЛИСТОВ
Вы сможете получить консультации специалистов и обсудить все волнующие Вас вопросы.
Воспользуйтесь ссылкой на анкету следующими способами:
Вручную заполните в браузере Вашего устройства ссылку:

считайте QR-код на Вашем устройстве
Телефон горячей линии «Стоп-аборт» — 8-800-100-44-55
Общероссийский телефон доверия 8-800-100-48-77 по вопросам незапланированной беременности.
Телефоны и адреса государственных и профильных СОНКО, оказывающих поддержку беременным, многодетным и малоимущим женщинам
ГКУ Республиканский ресурсный центр «Семья» является подведомственным учреждением Министерства семьи, труда и социальной защиты населения Республики Башкортостан, которое обеспечивает реализацию его полномочий в сфере социального обслуживания населения, предусмотренных законодательством РФ и РБ. Обеспечивает реализацию единой государственной политики в области социального обслуживания населения на подведомственной территории.
Адрес: г. Уфа, ул. 50 лет СССР, 27/1
Телефон: +7 (347) 286-02-53 (ежедневно с 9.00 до 21.00)
Единый телефон центров «Семья»: 8 (800) 347-5000
Кризисный Центр «Мухаббат» — это место помощи женщине, оказавшейся в кризисной ситуации. Центр находится в Республиканском Ресурсном Центре «Семья». В центре вам помогут психологи, юристы, специалисты по социальной работе, вы получите помощь и поддержку.
Адрес: г. Уфа, ул. 50 лет СССР, 27/1
Телефон: +7 (347) 286-02-53 (ежедневно с 9.00 до 21.00)
ТЕЛЕФОНЫ ДОВЕРИЯ ДЛЯ ДЕТЕЙ
Всероссийский Детский телефон доверия: 8–800–2000–122 (бесплатно, круглосуточно). Психологическое консультирование, экстренная и кризисная психологическая помощь для детей в трудной жизненной ситуации, подростков и их родителей.
ТЕЛЕФОНЫ ДОВЕРИЯ ДЛЯ ВЗРОСЛЫХ
Республиканский единый телефон доверия по оказанию психологической помощи: 8 (800) 700-01-83
Телефон доверия экстренной медико-психологической помощи в Уфе: +7 (347) 295-02-36
Центр психолого-социального сопровождения «Индиго»: тел. + 7(347) 223-22-11, ул. Шафиева 12/2. Специалисты центра круглосуточно оказывают психологическую помощь по телефону и в режиме онлайн, а на очные индивидуальные и групповые занятия можно записаться по номеру: +7 (347) 223-58-83.
«Ярославна»: + 7 (495) 120-16-60. С 10-00 до 21-00 (время московское) каждый желающий может получить три бесплатные психологические консультации.
«#МыВместе», тел.: 8 (800) 200-34-11. Всероссийский проект, в рамках которого психологи-волонтеры бесплатно консультируют граждан в кризисных ситуациях по телефону.
КРИЗИСНЫЕ ЦЕНТРЫ
Республиканский комплексный социальный центр по оказанию помощи лицам без определенного места жительства: +7 (347) 287-28-66, г. Уфа, ул. Колгуевская, 29.
Социально-психологической поддержки «Гелиос»: +7 (917) 361-35-90, г. Уфа, ул. Фурманова, 5. Специалисты помогают бездомным и нуждающимся.